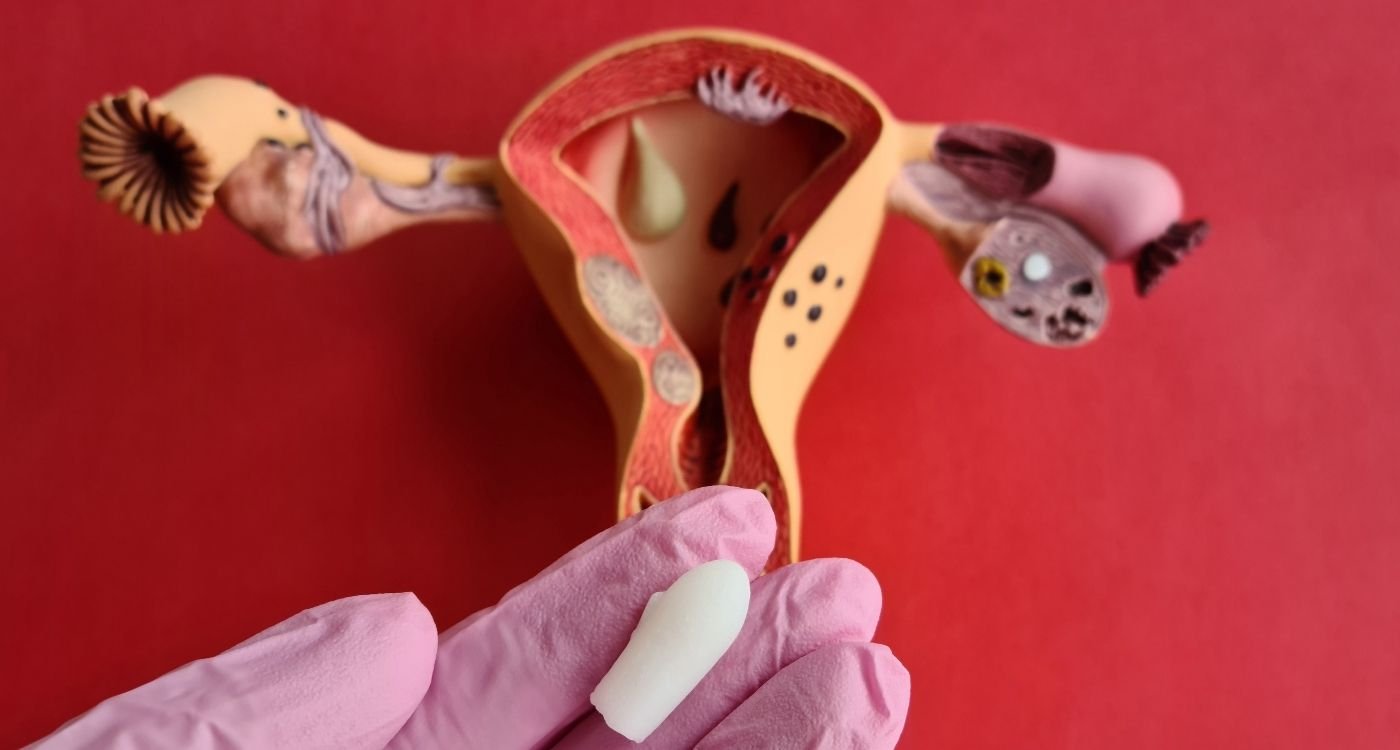
A secura vaginal na menopausa é muito mais comum do que se imagina — e tem nome clínico: síndrome geniturinária da menopausa (SGM). Ela pode causar ardor, dor na relação e incômodo no dia a dia, mas a boa notícia é que existem cuidados e tratamentos eficazes. Este guia acolhedor explica, de forma simples, por que acontece e o que fazer.
A secura vaginal na menopausa ocorre pela queda do estrogênio, que reduz a lubrificação, afina a mucosa e aumenta o pH vaginal. Isso pode causar ardor, coceira e dor na relação. O tratamento inclui hábitos de autocuidado, hidratantes vaginais, lubrificantes e, quando indicado, estrógeno local prescrito.
O que ajuda:
- Use hidratante vaginal regularmente (2–3x/semana) e lubrificante na relação.
- Evite duchas internas e sabonetes agressivos; prefira limpeza suave.
- Priorize sono, manejo do estresse e roupas respiráveis.
- Procure sua ginecologista para avaliar estrógeno vaginal e outras opções seguras.
O que é a secura vaginal na menopausa?
A secura vaginal na menopausa é um conjunto de mudanças na vulva e na vagina causadas pela queda do estrogênio durante o climatério e a pós-menopausa. A mucosa perde espessura, há menor fluxo sanguíneo local e redução da lubrificação, o que favorece ardor, coceira, fissuras e dor na relação sexual (dispareunia). Clinicamente, essas alterações são chamadas de Síndrome Geniturinária da Menopausa (SGM).
Por que a secura vaginal na menopausa acontece?
Queda de estrogênio e pH mais alto
Com menos estrogênio, a mucosa vaginal produz menos glicogênio, altera a microbiota (reduz lactobacilos) e o pH fica mais alto. Isso facilita irritações e infecções recorrentes.
Menor elasticidade e colágeno local
Há redução de vascularização, colágeno e fibras elásticas. A parede vaginal fica mais fina, menos elástica e mais suscetível a microfissuras, aumentando a sensação de atrito e dor.
Fatores que podem piorar
Tabagismo, estresse crônico, pós-parto e amamentação, uso de certos medicamentos (como antiestrogênicos), duchas internas, sabonetes agressivos e roupas muito apertadas ou pouco respiráveis.
Como a secura vaginal na menopausa se manifesta?
Sintomas mais comuns
Ardor, coceira, sensação de ressecamento, pequenos cortes/fissuras, dor na relação, sangramento leve pós-coito, urgência urinária e infecções urinárias de repetição. A autoestima e a vida sexual podem ser afetadas, gerando ansiedade e evitamento do contato íntimo.
É infecção ou secura?
Nem todo ardor ou corrimento significa infecção. Na secura vaginal na menopausa, o pH mais alto e a mucosa sensível podem dar sensação de “queimação” mesmo sem micro-organismos em excesso. Persistindo sintomas, procure avaliação ginecológica para diagnóstico e manejo adequados.
Impactos na vida e no relacionamento
Dor e incômodo podem gerar medo de sentir dor novamente e, por isso, diminuir a libido ao longo do tempo. Falar abertamente com o/a parceiro(a), negociar posições confortáveis, usar lubrificante em todas as relações e, quando necessário, buscar terapia sexual ou fisioterapia pélvica ajuda a retomar o prazer com segurança.
Secura vaginal na menopausa: o que ajuda na prática
Rotina de autocuidado
- Higiene íntima suave, sem duchas internas.
- Roupas íntimas respiráveis (algodão) e calças menos apertadas.
- Parar de fumar, movimentar o corpo e cuidar do sono.
- Inserir pausas, respiração e técnicas simples de gerenciamento do estresse.
Lubrificantes x Hidratantes vaginais (diferenças)
- Lubrificantes (água ou silicone): uso imediato na relação para reduzir atrito e dor. Prefira versões sem fragrâncias; se há candidíase recorrente, evite glicerina. O silicone costuma durar mais; o de água é fácil de retirar.
- Hidratantes vaginais: uso regular (2–3x/semana), resgatam e mantêm a umidade basal da mucosa ao longo do dia. Eles não substituem o lubrificante na relação — são complementares.
Terapias prescritas pela ginecologista
- Estrógeno vaginal local (óvulos, cremes, anel): tem baixa absorção sistêmica e costuma ser muito eficaz para a secura vaginal na menopausa. A dose, a forma e o tempo de uso são definidos pelo(a) médico(a).
- Outras opções podem ser consideradas caso a caso, sempre com avaliação individual. Em situações de histórico oncológico, a decisão deve ser compartilhada com mastologista/ginecologista.
Dor na relação: passos práticos
Preliminares prolongadas, comunicação clara, posições com menor atrito, ritmo gradual e pausas sempre que necessário. Em crises de dor, priorize intimidade sem penetração e retome quando a mucosa estiver melhor.
Ouça também: PodKefi 15 | Fisioterapia Pélvica: Saúde, Sexualidade e Autoestima para Mulheres 40+, com a fisioterapeuta pélvica Patrícia Marafão. Uma conversa prática e acolhedora sobre dor, prazer, exercícios e retomada da confiança no corpo. Dica: encaminhe perguntas para o episódio nas redes do @vivakefi.
Secura vaginal na menopausa e saúde urinária
A uretra e a bexiga também “sentem” a queda de estrogênio. Por isso, urgência para urinar, ardor ao urinar e infecções de repetição podem ocorrer junto da secura vaginal na menopausa. Tratar a SGM tende a melhorar o conforto urinário e reduzir recorrências.
Suplementos: o que a ciência diz?
Suplementos não substituem terapias locais para a secura vaginal na menopausa. No entanto, o cuidado com sono, estresse e bem-estar influencia a saúde sexual, a disposição e a qualidade de vida.
- Balance pode integrar a rotina de bem-estar, apoiando o manejo do estresse no dia a dia.
- Sleepy pode ajudar na rotina do sono, o que indiretamente favorece energia, humor e disposição.
Sempre converse com sua ginecologista sobre o plano de cuidado global e sobre o uso de suplementos dentro de uma abordagem complementar.
Perguntas frequentes sobre secura vaginal na menopausa
Secura vaginal na menopausa passa sozinha?
Em geral, tende a persistir se não for tratada porque a queda de estrogênio é uma condição duradoura da pós-menopausa. Hábitos diários, hidratantes/lubrificantes e, quando indicado, estrógeno local trazem alívio consistente.
Lubrificante resolve a longo prazo?
O lubrificante alivia o atrito na hora, mas não corrige a mucosa. Para efeito duradouro, associe hidratante vaginal e discuta com a ginecologista o uso de estrógeno local.
Estrogênio vaginal “engorda” ou faz mal?
Na via local, a absorção sistêmica é baixa. O perfil de segurança é favorável para muitas mulheres, mas a indicação é individualizada e feita pelo(a) médico(a), considerando histórico pessoal.
Quem teve câncer de mama pode usar algo para secura?
Há alternativas a serem consideradas caso a caso, com decisão compartilhada entre a paciente e seus especialistas. Não use por conta própria; agende avaliação.
Banho de assento com vinagre ajuda?
Receitas caseiras podem irritar ainda mais a mucosa e alterar a microbiota. Prefira medidas com respaldo clínico e orientação profissional.
Quando procurar a ginecologista?
- Dor persistente, sangramento, odor forte ou corrimento atípico.
- Infecções urinárias recorrentes.
- Falha das medidas domiciliares.
- Histórico oncológico ou dúvidas sobre segurança do tratamento.
Parceria com seu corpo
A secura vaginal na menopausa não é “falta de desejo” nem fraqueza. É biologia — e merece cuidado. Fale sobre dor sem culpa, legitime seus limites e celebre pequenas vitórias do processo. O objetivo é conforto, prazer e autonomia.
Se gostou do conteúdo, assine nossa newsletter e receba, toda semana, orientações práticas para cuidar de você nesta fase